Stefan Waller ist seit mehreren Jahren praktizierender Internist und Kardiologe und hat sich aus Leidenschaft der Vermittlung komplexer medizinischer Sachverhalte in möglichst einfacher und verständlicher Sprache gewidmet.
Erfahren Sie mehr über Dr Heart und sein Dr. Heart Projekt.
Linda Weißer ist approbierte Ärztin und leidenschaftliche Ernährungsberaterin, letzteres offline und online über ihren Blog alimonia.net.
Inhalt
Angina pectoris, wörtlich übersetzt „Brustenge“, bezeichnet die charakteristischen Schmerzen hinter dem Brustbein, die bei einer Durchblutungsstörung unseres Herzens auftreten können.
Wenn dieses Symptom auftritt, besteht meist schon eine weit fortgeschrittene Erkrankung der Herzkranzarterien (koronare Herzkrankheit, abgekürzt KHK). Werden diese durch eine zunehmende Atherosklerose, also eine durch Ablagerungen und Verkalkungen in den Arterienwänden, (sog. „Plaques“), zunehmend eingeengt, ist die Blutversorgung des Herzens eingeschränkt und Ihr Herz zeigt diese Störung der Durchblutung durch einen drückenden Schmerz an.
Wie entsteht Atherosklerose?
Das Thema ‚Angina pectoris‘ ist von großer Relevanz: Die Angina pectoris stellt eine der häufigsten Diagnosen in deutschen Krankenhäusern dar. Von 100 Patienten mit einer stabilen Angina pectoris, also einem Brustschmerz, der gleichbleibend ist und in ähnlichen Situationen wiederholt auftritt, sterben innerhalb eines Jahres 2-3. Die der Angina pectoris zugrundeliegende KHK ist in den Industrienationen insgesamt die häufigste Todesursache und führt im Verlauf zu Komplikationen wie Herzinfarkt, Herzschwäche und gefährlichen Herzrhythmusstörungen bis hin zum sog. Plötzlichen Herztod. Im Jahr 2015 verstarben an dieser Erkrankung in Deutschland etwa 76.000 Menschen.
Angina pectoris bekommt man am besten in den Griff, wenn man die zugrundeliegende Erkrankung, also die Koronare Herzerkrankung (KHK) behandelt. Die beste Therapie ist aber auch hier die KHK gar nicht erst entstehen zu lassen. Durch einen gesunden Lebensstil mit Kontrolle von bedeutsamen Risikofaktoren können mehr als 3/4 aller Krankheiten des Herz-Kreislauf-Systems vermieden werden. Bei Dr. Heart finden Sie unter “Herzgesund leben“ wertvolle Tipps, wie Sie einer Angina pectoris mithilfe eines gesunden Lebensstils vorbeugen können und ihr Fortschreiten mitsamt der gefährlichen Komplikationen verhindern können.
Definition und Beschreibung
Was ist „Angina pectoris“?
Angina pectoris kommt von lat. „angor“ = „Enge, Beklemmung“ und „pectus“ = „Brust, Herz“ und lässt sich somit wörtlich mit „Brustenge“ übersetzen.
Streng genommen ist die Angina pectoris ein Symptom (also Folge einer Erkrankung, nämlich der Koronaren Herzkrankheit, KHK) und keine eigenständige Erkrankung. Sie lässt sich weiterhin je nach spezifischen Beschwerden, dem Verhalten und ihrer Prognose in zwei Unterformen unterteilen, die stabile und die instabile Angina pectoris.
Was ist eine stabile Angina pectoris?
Die stabile Angina pectoris zeichnet sich dadurch aus, dass der Brustschmerz in ähnlichen Situationen bzw. bei ähnlicher Belastung wiederholt auftritt und dabei gleichbleibend stark ist. Der Schmerz lässt sich bei der stabilen Angina pectoris durch einige Minuten Ruhe oder durch Gabe von Nitroglycerin sublingual (unter der Zunge verabreicht) zuverlässig bessern. Meist entsteht diese Form der Angina pectoris durch Verengungen der Gefäße, die das Herz versorgen, also durch sogenannte Stenosen der Koronararterien. Strengt sich der Herzmuskel sehr stark an, etwa weil das Herz durch Stress oder körperliche Anstrengung schneller und kräftiger pumpen muss, so benötigt es dafür auch selber eine vermehrte Versorgung mit Blut, die über die Herzkranzarterien bereitgestellt wird. Sind diese Herzkranzarterien aber durch eine Atherosklerose zunehmend verengt und verkalkt, dann kann der gesteigerte Bedarf an Durchblutung nicht mehr gewährleistet werden du es kommt zu einer Unterversorgung des Herzmuskels mit Sauerstoff und Nährstoffen, was dann zu den beschriebenen typischen Brustschmerzen führt. Beruhigt sich der Patient nun wieder, muss der Herzmuskel weniger arbeiten und es kommt trotz der Verengung des Herzkranzgefäßes wieder zu einer ausreichenden Blutversorgung – der Schmerz lässt also nach. Ebenso führt Nitroglycerin zu einer Aufweitung der Gefäße, was den Blutdruck senkt und den Blutfluss verbessert. Da das Herz im Fall einer stabilen Angina pectoris noch keine Schädigung aufweist, kann der Arzt in der Elektrokardiographie (EKG) und in der Echokardiographie (Herzultraschall) normalerweise keine Veränderungen feststellen.
###
In Abgrenzung zu Stenosen, die durch dauerhafte Ablagerungen in den Gefäßen, genauer gesagt den Arterienwänden, entstehen, können sich die Gefäße auch verkrampfen und dadurch vorübergehend ebenfalls Verengungen hervorrufen. Die Gefäßkrämpfe halten meist nur wenige Sekunden bis Minuten an und treten bevorzugt in den frühen Morgenstunden auf. Diese spezielle Form der stabilen Angina pectoris nennt man auch Prinzmetal-Angina – ihr liegt demzufolge eine andere Ursache zugrunde. Im Gegensatz zur „einfachen“ stabilen Angina pectoris kann der Arzt hier im EKG oftmals sogenannte ST-Strecken-Veränderungen, also Auffälligkeiten in der Herzstromkurve entdecken. Die Blutwerte sind hier jedoch normal und liefern keinen Anhaltspunkt für einen Herzinfarkt.
Was ist eine instabile Angina pectoris?
Die instabile Angina pectoris ist neben dem Herzinfarkt eine Form des sogenannten Akuten Koronarsyndroms, abgekürzt ACS (acute coronary syndrome). Eine instabile Angina pectoris liegt vor, wenn eine Angina pectoris, also ein Brustschmerz, erstmalig oder in Ruhe auftritt, oder wenn sich der Brustschmerz verstärkt („Crescendo Angina pectoris“). Auch jede Angina pectoris nach einem Herzinfarkt gilt als instabil („Postinfarkt Angina“). Ein typischer Brustschmerz gilt solange noch als instabile Angina pectoris bis bestimmte Blutwerte, das sogenannte Troponin T, ein Herzmarker, ansteigen. Ist das Troponin T positiv, spricht man bei passenden Beschwerden bereits von einem Herzinfarkt, denn der Herzmarker zeigt an, dass Herz-Gewebe geschädigt wurde (auch wenn es durchaus eine Reihe weiterer Ursachen für einen Anstieg der Herzmarker gibt die nicht einem klassischen Herzinfarkt entsprechen). Ein instabile Angina pectoris kann in diesem Stadium verbleiben oder in einen Herzinfarkt übergehen. Ist letzteres der Fall, spricht dies dafür, dass der Herzmuskel zu lange mit Blut unterversorgt war.
Ursachen und Risikofaktoren
Entstehung der Angina pectoris
Dem Brustschmerz liegt in den meisten Fällen eine koronare Herzerkrankung (KHK) zugrunde. Diese wird durch eine Atherosklerose verursacht, d.h. eine zunehmende Verengung und „Verkalkung“ der den Herzmuskel mit Blut versorgenden Herzkranzarterien. Bei diesem Prozess lagern sich Fett, Cholesterin, Bindegewebe und Kalziumkristalle in der arteriellen Gefäßwand ab.
Übrigens: Vielleicht ist Ihnen schon einmal aufgefallen, dass Sie manchmal „Arteriosklerose“ und manchmal „Atherosklerose“ lesen. Was ist der Unterschied zwischen Arteriosklerose und Atherosklerose? Ersteres ist eine Gruppe von Erkrankungen der arteriellen Blutgefäße. Dazu zählt die Atherosklerose, also der zweite Begriff, aber auch weitere Erkrankungen wie z.B. eine Arterienveränderung, die vor allem bei Diabetes auftritt, und andere Gefäßkrankheiten. Allerdings: Im klinischen Sprachgebrauch werden beide Begriffe trotzdem synonym verwendet und nicht unbedingt unterschieden, was wir hier ebenfalls tun.
Eine KHK liegt nun vor, wenn mindestens ein Gefäß zu mehr als 50% verengt ist. Dies führt dazu, dass das Herzmuskelgewebe, insbesondere bei einer Mehrbelastung des Herzens, nicht mehr ausreichend mit Blut und lebensnotwendigem Sauerstoff versorgt wird. Es besteht ein Missverhältnis zwischen Sauerstoff-Bedarf und Sauerstoff-Angebot. Diese Situation nennt man auch „Ischämie“. Oftmals kann der Sauerstoffbedarf in Ruhe noch gestillt werden, wenn das Gefäß noch nicht zu stark verengt ist (< 90%). Eine Unterversorgung tritt dann erst auf, wenn der Herzmuskel verstärkt arbeitet und einen höheren Sauerstoffverbrauch hat. Daher kommt es oftmals erst unter körperlichen Belastungen oder psychischem Stress zu einer Angina pectoris, d.h. einem Brustschmerz aufgrund einer Herz-Ischämie. Praktisch kann das z.B. so aussehen, dass Sie in Ruhe auf dem Sofa liegend und Sportschau schauend keinerlei Beschwerden verspüren, aber während der Halbzeit, wenn Sie plötzlich aufspringen und zum Kühlschrank hechten, um sich noch ein Bier zu holen, die typischen Brustschmerzen einstellen…
Angina pectoris Risikofaktoren
Hauptrisikofaktoren für die Entstehung einer Atherosklerose (die sich dann am Herzen in Form von Angina pectoris äußern kann) sind:
###
- Rauchen
- Diabetes mellitus
- Bluthochdruck
- Gestörte Blutfettwerte (LDL-Cholesterin zu hoch; HDL-Cholesterin zu niedrig)
- Herz-Kreislauf-Erkrankungen bei Familienangehörigen ersten Grades (vor dem 55. Lebensjahr bei Männern beziehungsweise dem 65. Lebensjahr bei Frauen)
- Lebensalter (Männer >45 Jahre, Frauen >55 Jahre)
Weitere Risikofaktoren sind:
- Erhöhter Homocysteinspiegel
- Hoher Triglyceridspiegel
- Erhöhung von Lipoprotein(a) (Lp(a))
- Adipositas (vor allem erhöhter Bauchumfang)
Was löst Angina pectoris aus?
Typische Auslöser für den Brustschmerz sind solche Situationen, die das Herz in besonderem Maße fordern und dadurch seinen Sauerstoffverbrauch erhöhen. Sind dann eine oder mehrere Gefäße, die das Herz versorgen, verengt, kann es passieren, dass die Menge an Blut, die durch die verengten Koronararterien fließt, nicht mehr ausreicht und das Herzmuskelgewebe unterversorgt ist. Typische Auslöser der Angina pectoris sind z.B.:
- körperliche Betätigung wie z.B. sportliche Anstrengung, Treppensteigen, Kisten schleppen oder der Sprint zum Bus
- psychische Aufregung oder Belastung durch Emotionen wie Freude, Ärger, Angst, aber auch generell Anspannung und Stress
- Kälte
- ein hoher Blutdruck
- schwer verdauliche Mahlzeiten
- das morgendliche Aufwachen/Aufstehen
Gerade die frühen Morgenstunden sind ein typischer Zeitraum für das Auftreten eines Akuten Koronarsyndroms, das in der schlimmsten Ausprägung einem Herzinfarkt entspricht. Nach dem Nachtschlaf wird der Körper durch das vegetative Nervensystem, den Sympathikus (dem „Stressnerven“), gewissermaßen „reaktiviert“, was einer leichten Stressreaktion entspricht und damit auch das Herz fordert.
Durch reichhaltige oder schwer verdauliche Mahlzeiten wird mehr Blut im Verdauungssystem benötigt und andere Organe wie auch das Herz werden folglich etwas weniger gut durchblutet. Dies kann im Fall einer Verengung der Herzkranzgefäße dazu führen, dass die Durchblutung am Herzmuskel nicht mehr ausreicht und ein Brustschmerz auftritt. Ohne eine solche Vorbelastung des Herzens sind üppige Mahlzeiten aber für gewöhnlich kein Problem für das Herz. Wird das Herz durch die Magenfüllung verdrängt und werden dadurch Herzbeschwerden wie Brustschmerz oder Rhythmusstörungen ausgelöst, hat dieses Symptombild sogar einen speziellen Namen: Roemheld-Syndrom.
Besteht ein Bluthochdruck, ist das Herz ebenfalls belastet, weil es gegen einen hohen Druck in den Gefäßen anpumpen muss. Insbesondere Blutdruckspitzen können dann den Herzmuskel bei einer Koronarsklerose in solcher Form beanspruchen, dass er nicht mehr ausreichend mit Sauerstoff versorgt wird.
Bei Kälte ziehen sich die Gefäße zusammen, was zum einen den Blutdruck erhöht und darüber das Herz vermehrt anstrengt. Zum anderen wird dadurch auch das Herz weniger mit Blut versorgt. Kälte kann daher zu Herzbeschwerden und auch einem Angina-pectoris-Anfall führen.
Körperliche oder psychische Belastungssituationen sind die klassischen Auslöser der stabilen Angina pectoris, die bei Wiederholung immer wieder einen ähnlichen Brustschmerz auslösen können. Sie können aber auch einem Akuten Koronarsyndrom bzw. einem Herzinfarkt vorangehen.
Symptome
Das typische Symptom eines Angina-pectoris-Anfalles ist ein Schmerz oder Druckgefühl hinter dem Brustbein („retrosternaler Schmerz“). Vom Charakter wird er als drückend, brennend, einengend oder stechend beschrieben. Manche Betroffene beschreiben die Brustenge so, als würde ihnen „ein Elefant auf der Brust sitzen“. Der Schmerz kann in den linken Arm, den Hals, den Unterkiefer, den Oberbauch oder den Rücken ausstrahlen. Sind die Beschwerden allerdings streng atemabhängig, d.h. treten sie nur bei der Ein- und/oder Ausatmung auf, spricht dies eher nicht für eine akute Angina pectoris. Atemnot sowie Übelkeit sind jedoch durchaus Symptome, die auch bei Angina pectoris auftreten können. Oftmals besteht beim Betroffenen auch gleichzeitig starke Unruhe oder sogar Todesangst, was sich durch Schweißausbrüche zeigen kann.
Frauen sind eine besondere Patientengruppe, denn bei ihnen bleibt der klassische Brustschmerz, wenn das Herz unter Sauerstoffmangel leidet, oftmals aus. Hier treten häufig unspezifische Symptome wie Kurzatmigkeit, Übelkeit, Bauchschmerzen oder Müdigkeit auf.
Auch bei Diabetikern, die schon eine Nervenschädigung (Polyneuropathie) entwickelt haben, ist eine klassische Angina pectoris weniger typisch, da auch die Schmerzwahrnehmung des Herzens gestört sein kann. Hier kann ein Herzinfarkt sogar stumm, d.h. auch ganz ohne Anzeichen einer Angina pectoris verlaufen.
Wieso spüren viele Diabetiker ihren Herzinfarkt nicht?
Für die stabile Angina pectoris gibt es drei klinische Kriterien, die alle erfüllt sein müssen:
- Druck- und Engegefühl im Brustkorb, meist hinter dem Brustbein, von typischer Dauer (1-10 Minuten) und Qualität
- auslösbar durch emotionalen Stress oder körperliche Anstrengung
- schneller Rückgang der Beschwerden nach Ende der Belastung oder Nitroglycerin-Gabe.
Bei der instabilen Angina pectoris kommt als Besonderheit hinzu, dass die Beschwerden erstmalig oder in Ruhe auftreten, oder dass sie von Mal zu Mal an Stärke und/oder Dauer zunehmen.
Für die stabile Angina pectoris benennt die Canadian Cardiovascular Society (CSS) vier Schweregrade, von denen Grad IV die schwerste Stufe darstellt:
- 0: Stumme Unterversorgung (KHK ohne Symptome)
- I: Angina pectoris bei schwerer körperlicher Anstrengung
- II: Geringe Beeinträchtigung der normalen körperlichen Aktivität durch die Angina pectoris
- III: Erhebliche Beeinträchtigung der normalen körperlichen Aktivität durch die Angina pectoris
- IV: Angina pectoris in Ruhe oder bei geringster körperlicher Belastung
Wie lange dauert eine Angina pectoris?
Die Beschwerden klingen in der Regel innerhalb kurzer Zeit (etwa 10 Minuten) von alleine wieder ab, wenn die auslösende Belastung beendet wird. Wird Nitrogylcerin, ein Mittel, das die Gefäße weitet, eingenommen, wird meist schon nach 2 Minuten eine deutliche Beschwerdebesserung erreicht.
Was ist eine atypische Angina pectoris?
Für eine typische Angina pectoris müssen alle drei oben genannten Kriterien der CCS zutreffen. Eine Angina pectoris ist atypisch, wenn nur zwei von drei Faktoren vorliegen, d.h. wenn Schmerzen oder Beschwerden im Brustkorb auftreten, die aber eines der drei Merkmale nicht erfüllen. Zeigt sich die Angina z.B. nur durch Übelkeit, was insbesondere bei Frauen und älteren Personen der Fall sein kann, spricht man von einer atypischen Angina pectoris, sofern sie durch emotionalen Stress oder körperliche Anstrengung verursacht wurde (2) und schnell wieder abklingt (3).
Diagnose
Wie stellt man eine Angina pectoris fest?
Ihr untersuchender Arzt wird Sie bei Verdacht auf das Vorliegen einer Angina pectoris zunächst einmal ausführlich befragen (eine sog. Anamnese erheben). Dadurch erhält er wichtige Informationen zur Art der Beschwerden, zum Ausmaß Ihrer aktuellen Belastungsfähigkeit und zu eventuellen Risikofaktoren wie z.B. Rauchen. Der Arzt kann so schon einen Eindruck vom Schweregrad der Angina pectoris bekommen, der wichtig für den Behandlungsverlauf ist.
In der körperlichen Untersuchung lassen sich manchmal bereits Hinweise auf arteriosklerotische Gefäßerkrankungen in anderen Körperregionen finden. So kann z.B. ein Fehlen der Fußpulse auf eine sog. periphere arterielle Verschlusserkrankung (pAVK, „Verkalkung“ der Beinarterien, „Schaufensterkrankheit“) hinweisen, Strömungsgeräusche über den Halsschlagadern können bei Stenosen in diesem Bereich auftreten. Insbesondere weisen auch Potenzstörungen in Form einer sog. erektilen Dysfunktion, also einer Erektionsschwäche, sehr häufig auf eine fortschreitende Arteriosklerose im Körper des Patienten hin und sollten daher immer Anlass sein auch nach einer Koronaren Herzkrankheit zu fahnden. Bestehen also an einem Organsystem nachgwiesenermaßen Gefäßplaques, ist es wahrscheinlich, dass sie auch an anderen Stellen im Körper, wie z.B. in den Arterien des Herzens zu finden sind.
EKG
Die Elektrokardiographie ist ein wichtiges diagnostisches Instrument zur Diagnose einer Angina pectoris. Hierbei werden dem Patienten Elektroden auf Brust und Rücken aufgeklebt und die elektrische Aktivität des Herzens aufgezeichnet.
Beim sogenannten Ruhe-EKG, also bei einer Aufzeichnung der Aktivität beim liegenden Patienten, sieht man im Fall einer stabilen Angina pectoris meist keine Auffälligkeiten.
Im Belastungs-EKG sieht das schon anders aus: Hierbei wird das Herz durch kontrollierte körperliche Belastung, meist mithilfe eines Fahrrad-Ergometers, gezielt herausgefordert. Dadurch kann überprüft werden, ob das Herz auch bei erhöhtem Sauerstoffbedarf noch ausreichend mit Blut versorgt werden kann. Hinweise für eine gestörte Versorgung sind z.B. eine Verstärkung oder ein Neuauftreten einer Angina pectoris, Atemnot und das Auftreten typischer EKG-Veränderungen. Durch ein Belastungs-EKG kann also eine Angina pectoris provoziert werden bzw. anhand des typischen Verlaufs der Herzstromkurve der Verdacht auf das Vorliegen einer Koronaren Herzkrankheit als Ursache der Angina pectoris geäußert werden. Allerdings ist die „Empfindlichkeit“ und die „Verlässlichkeit“ (sog. Sensitivität und Spezifität), mit der durch diese Untersuchung eine Koronare Herzkrankheit tatsächlich festgestellt werden kann, insbesondere bei Frauen, relativ enttäuschend, sodass zunehmend weitere Untersuchungsverfahren wie eine Stressechokardiographie, ein Stress-Herz-MRT, ein Herz-CT oder eine Herz-Szintigraphie bevorzugt werden.
Echokardiographie, Stressechokardiographie
Die Echokardiographie („Herzultraschall“) ist eine Ultraschalluntersuchung des Herzens mit der Struktur und Funktion des Herzens gut und ohne jegliche Strahlenbelastung beurteilt werden können. Einige wichtige andere Ursachen für einen Brustschmerz können ausgeschlossen werden, zudem kann die Pumpfunktion des Herzens beurteilt werden. Wenn der Patient typische Beschwerden hat und im „Echo“ festgestellt wird, dass der Herzmuskel in bestimmten Bereichen der linken Herzkammer nicht mehr oder nur eingeschränkt arbeitet, weißt dies auf eine zugrundeliegende Durchblutungsstörung des Herzens hin, was eine notfallmäßige Herzkatheteruntersuchung erfordert. Im Rahmen einer sog. Stressechokradiographie kann man die Herzfunktion unter Belastung beurteilen. Hierfür muss der Patient/in entweder auf einem Ergometer Fahrrad fahren oder es wird eine Substanz in die Vene gespritzt, die das Herz schneller schlagen lässt. Lassen sich unter der Mehrarbeit des Herzens Bereiche der Herzkammer darstellen, die nun plötzlich nicht mehr richtig mitarbeiten, spricht dies stark für eine Durchblutungsstörung der Herzkranzarterien und damit für das Vorliegen einer koronaren Herzkrankheit.
Herzkatheteruntersuchung
Bei der Herzkatheteruntersuchung werden die Herzkranzarterien mit dünnen Plastikkathetern aufgesucht und schließlich durch das Einspritzen eines Röntgenkontrastmittels unter einer Röntgendurchleuchtung direkt dargestellt. Engstellen an den Herzkranzgefäßen können dann mittels eines feinen Ballons aufgeweitet und schließlich durch ein Röhrchen aus dünnem Metallgeflecht, einen Stent, stabilisiert und offen gehalten (sog. PTCA). Somit bietet also eine Herzkatheteruntersuchung Diagnostik und ggf. auch Behandlung in einer Untersuchung. Mögliche Risiken und Nebenwirkungen einer Herzkatheteruntersuchung sind eine Strahlenbelastung, die Verwendung des Röntgenkontrastmittels welches bei vorgeschädigten Nieren eine Verschlechterung der Nierenfunktion auslösen kann, allergische Reaktionen und weitere. Daher ist für eine derartige Untersuchung, auch wenn in Deutschland mit über 750.000 Untersuchungen jährlich absolute Routine, immer eine Indikation, sprich ein begründeter Verdacht für das Vorliegen einer koronaren Herzerkrankung erforderlich.
Differentialdiagnosen
Brustschmerz ohne Herzinfarkt?
Schmerzen in der Brust sind nicht immer mit einer Angina pectoris gleichzusetzen und sind daher auch nicht immer Hinweise auf eine zugrundeliegende KHK. Bei möglichen Alternativdiagnosen unterscheidet man solche, die sich dem Herzen zuordnen lassen und solche, die mit anderen Organen oder Körperregionen zusammenhängen:
Brustschmerz durch andere Herz-Kreislauf-Erkrankungen
Dazu zählen z.B. Herzrhythmusstörungen, die einen Einfluss auf den Kreislauf nehmen können, wie beispielsweise ein sehr schneller Herzschlag (Tachykardie), Bluthochdruckkrisen oder auch eine Entzündung des Herzmuskels und/oder -beutels (Perimyokarditis).
Brustschmerz durch andere Ursachen
Im Brustkorb finden sich zahlreiche andere Organe und Gewebe, die sich auch durch Schmerzen bemerkbar machen können.
###
In der Lunge können z.B. eine Lungenembolie, eine Lungenentzündung, ein Lungentumor oder auch Virusinfektionen Schmerzen verursachen. Häufig sind diese Schmerzen allerdings atemabhängig ausgeprägt.
Auch die Speiseröhre verläuft im Brustkorb und kann sich z.B. durch einen Rückfluss der Magensäure (Reflux) entzünden und schmerzen. Nicht umsonst heißt Sodbrennen im Englischen „heartburn“, also „Herzbrennen“, denn der Schmerz, der beim Sodbrennen auftreten kann, wird sehr häufig fälschlicherweise auf das Herz zurückgeführt.
Sehr häufig verbergen sich hinter Schmerzen in der Brust auch orthopädische Probleme wie krankhafte Veränderungen an Wirbelsäule oder den Rippen. So können z.B. Verschleißerscheinungen der Hals- oder Brustwirbelsäule oder der Morbus Bechterew Schmerzen im Brustkorb hervorrufen. Verletzungen oder Rippenbrüche sind ebenfalls als Differentialdiagnose möglich. Auch ein sog. Herpes zoster kann als „Gürtelrose“ am Brustkorb auftreten und dann vor allem brennende Schmerzen verursachen.
Organe, die eigentlich im Bauchbereich zu finden sind, wie z.B. die Gallenblase oder die Bauchspeicheldrüse, können sich entzünden und dann ausstrahlende Schmerzen im Brustbereich bereiten. Auch ein sehr voller oder geblähter Magen kann ohne zugrundeliegende KHK Brustschmerzen verursachen.
Und zuletzt kann auch die Psyche eine Rolle spielen: Bei sogenannten funktionellen Herzbeschwerden, auch Da Costa-Syndrom genannt, kann der Schmerz der Angina pectoris sehr ähnlich sein. Beim Da Costa-Syndrom liegt jedoch keine organisch fassbare Herzerkrankung vor. Diese muss selbstverständlich vor einer endgültigen Diagnose ausgeschlossen werden.
Behandlung und Therapie
Was hilft bei Angina pectoris?
Wann immer möglich sollte die Angina pectoris kausal, d.h. über die Behebung der Ursache behandelt werden. Ist dies nicht befriedigend möglich bleibt eine symptomatische Behandlung, d.h. eine Linderung der Beschwerden.
Ursächliche Behandlung und Vorbeugung der Angina pectoris
Möchte man das zugrundeliegende Problem, also die Arteriosklerose angehen, so ist es zunächst einmal wichtig, den eigenen Lebensstil zu verbessern. Letztlich lässt sich die koronare Herzkrankheit dauerhaft nur durch eine konsequente Lebensstilverbesserung kontrollieren und aufhalten. Hierfür müssen die oben genannten Risikofaktoren der Arteriosklerose maximal gut eingestellt werden, Einzelheiten hierzu finden Sie unter „herzgesund leben“. Seit mehreren Jahrzehnten ist nach Studien des weltberühmten amerikanischen Kardiologen Dr. Dean Ornish bekannt, dass die koronare Herzkrankheit durch konsequente Ernährungsumstellung und weitere Verbesserungen des Lebensstils effektiv aufgehalten (sogar zum großen Teil rückgängig gemacht) werden kann und selbst Patienten mit fortgeschrittener Erkrankung und ausgeprägten Beschwerden nach einiger Zeit wieder komplett beschwerdefrei werden konnten. Nähere Informationen finden Sie hier.
###
Dazu zählt beispielsweise eine Gewichtsnormalisierung sowie, ganz wichtig, eine Beendigung des Rauchens. Wer auf Nikotin verzichtet, kann sein Herz-Kreislauf-Risiko bezogen auf 10 Jahre um die Hälfte reduzieren (Herold, Innere Medizin 2014, S. 243)! Die Stressreduktion ist eine weitere wichtige Komponente bei der Behandlung der Angina pectoris, denn Stress ist ein nicht zu verachtender auslösender Faktor. Versuchen Sie, die psychischen Belastungen in Ihrem Leben zu identifizieren und zu reduzieren. Unterstützend können auch gezielte Entspannungstechniken wie autogenes Training oder Yoga sein. Mehr Informationen zu effektivem Stressmanagement finden Sie hier.
Auch die Ernährung ist bei Angina pectoris ein extrem wichtiger Faktor in Bezug auf die Entstehung und das Fortschreiten der Arteriosklerose: Allgemein wird eine fettarme, pflanzlich basierte, ballaststoffreiche, unverarbeitete, möglichst naturbelassene Kost empfohlen. Die sogenannte „mediterrane“ Ernährung mit viel Obst, Salat, Gemüse, Olivenöl, Fisch sowie moderatem Weinkonsum kann das kardiovaskuläre Risiko stark senken.
Sport hat ebenfalls einen bedeutsamen Einfluss auf die Entstehung und den weiteren Verlauf von Gefäßerkrankungen. Sie müssen jedoch nicht unbedingt zum Marathonläufer werden: Drei bis sieben Mal pro Woche für 15-60 Minuten ein Ausdauertraining mittlerer Intensität gelten als optimal. Flotte Spaziergänge oder auch mal eine Radtour lassen sich gut in den Alltag integrieren. Der Blutdruck wird gesenkt und die Durchblutung des Herzens verbessert. Als Zielwert für den Blutdruck gilt generell <140/90 mmHg (Hier geht´s zum Thema Bluthochdruck).
Für die Blutfettwerte gibt es ebenfalls wichtige Zielwerte:
Wenn bereits eine KHK bzw. eine dadurch verursachte Angina pectoris besteht, sollte das LDL-Cholesterin bei <55mg/dl liegen.
Wenn ein hohes Risiko für kardiovaskuläre Erkrankungen besteht, aber noch keine KHK, sollte das LDL-Cholesterin <70 mg/dl sein, bei moderatem Risiko <100 mg/dl.
Die Nüchtern-Triglycerid-Werte sollten bei <150 mg/dl liegen.
Symptomatische Behandlung der stabilen Angina pectoris
Bei der Therapie der stabilen Angina pectoris gibt es im Grunde genommen drei Behandlungsmöglichkeiten, die je nach Schweregrad und spezifischen Beschwerden zum Einsatz kommen: (1) die Behandlung mit Medikamenten, (2) die sogenannte Revaskularisierung, d.h. die Wiederherstellung der Durchblutung des Herzens mithilfe von Stents oder Bypässen, oder, im terminalen Stadium einer schwersten Herzschwäche, (3) die Herztransplantation.
Medikamente bei Angina pectoris
Medikamente sind bei der Angina pectoris praktisch immer erforderlich.
Die Basistherapie der Angina pectoris entspricht der Basistherapie der zugrundeliegenden Koronaren Herzkrankheit. Hierfür werden Blutplättchenhemmer, meist Acetylsalicylsäure (ASS) in einer Dosierung von 100mg tgl., Betablocker, sog. ACE-Hemmer sowie Statine eingenommen. Diese Basistherapie soll einen Herzinfarkt verhindern und senkt das Sterberisiko.
Die antianginöse Therapie, d.h. die Behandlung, die gezielt den Brustschmerz verhindern soll, wendet verschiedene Medikamente an. Dazu zählen z.B. Betablocker, die den Sauerstoffbedarf des Herzmuskels verringern, Nitrate und Molsidomin, die die Blutgefäße erweitern, sog. Calciumantagonisten, die ebenfalls den Herzmuskel entlasten sowie seltener „Reserve-Medikamente“ wie das Ranolazin.
Nitrate kommen vor allem im akuten Angina-pectoris-Anfall zum Einsatz und werden klassischerweise sublingual – unter die Zunge – verabreicht. Sie weiten die venösen Gefäße und bewirken so, dass das Herz weniger arbeiten muss. Außerdem weiten sich auch die Herzkranzgefäße, was die Durchblutung des Herzmuskels verbessert. Nitrate wirken rein symptomatisch, also beschwerdelindernd, und verbessern bei einer Langzeittherapie die Prognose in Bezug auf die Herzerkrankung nicht.
Revaskularisierung
Die Revaskularisierung, d.h. der Versuch einer Verbesserung der Gefäßversorgung des Herzens, wird vor allem dann durchgeführt, wenn trotz optimaler medikamentöser Therapie weiterhin eine Angina pectoris besteht und mindestens ein Gefäß am Herzen zu über 50% verengt ist.
Es stehen zwei Varianten zur Verfügung: Die Katheter-Intervention und die Bypass-Operation.
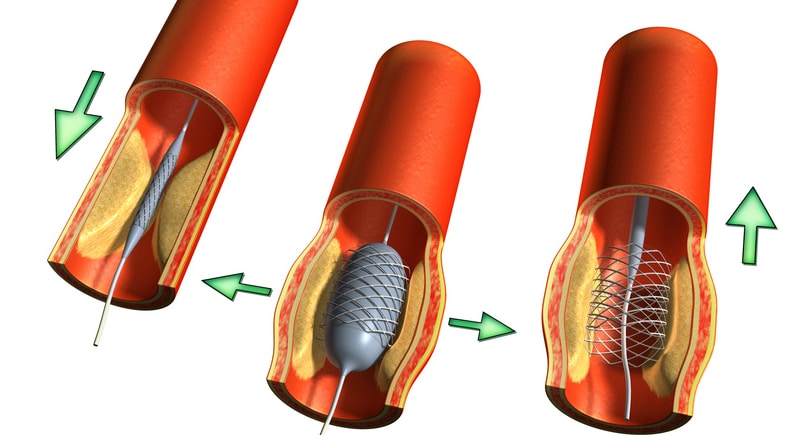
Bei der Katheter-Intervention, auch PTCA genannt, wird „minimal-invasiv“, d.h. über die Arterien, ein feiner Draht bis zu den verengten Herzarterien vorgeschoben. Diese werden dann mittels eines Ballons aufgeweitet und durch einen Stent, ein kleines Metallröhrchen, offengehalten und stabilisiert.
Allerdings ist ein Stent nicht in allen Fällen notwendig und sinnvoll, denn wie bei jedem Eingriff gibt es auch beim Einsatz eines Stents Risiken, darunter z.B. eine Verletzung einer Herzkranzarterie, die Bildung eines Blutpropfens im Stent (Stentthrombose) oder sogar ein Herzinfarkt. Daher gibt es für den Fall, dass ein Stent eingesetzt werden soll, eine Untersuchungsmethode, die zeigen kann, ob der Stent im konkreten Fall hilft: Die sogenannte Fraktionelle Flussreserve (FFR-Technik).
Im Gegensatz zur Katheter-Intervention wird eine Bypass–Operation unter Vollnarkose durchgeführt. Bei der Bypass-Operation wird die Durchblutungssituation am Herzen dadurch verbessert, indem ein intaktes Blutgefäß hinter die Verengung auf die Herzkranzarterie aufgenäht wird, sodass der Herzmuskel auch im Bereich hinter der Verengung wieder ausreichend durchblutet wird. Das verwendete Blutgefäß kann zum einen eine Arterie sein, die in der Brustwand verläuft (sog. LIMA, linke Brustwandarterie, seltener RIMA, rechte Brustwandarterie), zum anderen kann auch ein Gefäß aus dem Arm (Unterarmarterie, A. radialis) oder eine Vene aus dem Bein (V. saphena magna) zum Einsatz kommen.
Behandlung der instabilen Angina pectoris
Eine instabile Angina pectoris, d.h. ein Brustschmerz, der erstmalig oder in Ruhe auftritt, der sich verstärkt oder der nach einem überstandenen Herzinfarkt auftritt, gilt generell als Notfall. Hier sollte sofort ein Notarzt gerufen werden, denn jeder Brustschmerz dieser Art gilt bis zum Beweis des Gegenteils als möglicher Herzinfar
Folgen und Komplikationen
Wie gefährlich ist die Angina pectoris?
Die schwerwiegendste Folge einer Koronaren Herzkrankheit, die sich in Form der Angina pectoris darstellen kann, ist der Herzinfarkt, der immer noch häufig tödlich enden kann.
Die Prognose der Angina pectoris, d.h. die Wahrscheinlichkeit, einen Herzinfarkt zu erleiden und daran zu versterben, hängt von verschiedenen Faktoren ab:
Zum einen ist hier die Schwere der zugrundeliegenden koronaren Herzerkrankung (KHK) zu nennen. Ist nur ein Gefäß betroffen so ist das Risiko an der KHK zu versterben geringer als bei zwei oder sogar allen 3 betroffenen Herzkranzarterien. Besonders schwerwiegend ist die Erkrankung, wenn der sogenannte Hauptstamm, also der Anfangsteil der linken Herzkranzarterie betroffen ist.
Des Weiteren erhöht sich das Risiko für einen Herzinfarkt mit der Häufigkeit und Schwere der Angina-pectoris-Anfälle, also dem Ausmaß der Unterversorgung des Herzmuskels. Allerdings muss auch klar gesagt werden, dass viele Patienten trotz fortgeschrittener Erkrankung keine oder nur wenig Beschwerden haben, dies ist z.B. insbesondere bei zuckerkranken Menschen sehr häufig der Fall.
Auch die Funktion und Gesundheit des linken Herzens sagt viel darüber aus, ob Komplikationen zu erwarten sind. Eine schlechte Prognose hat insbesondere eine fortgeschrittene Herzschwäche, also Auswurfschwäche des linken Herzens, insbesondere in Verbindung mit gefährlichen Herzrhythmusstörungen.
###
Was tun bei Angina pectoris?
Befürchten Sie, dass bei Ihnen eine Angina pectoris vorliegt, oder wurde diese Diagnose bei Ihnen bereits gestellt? Dann sollten Sie eine gute ärztliche Betreuung sicherstellen. Wenden Sie sich an einen Kardiologen, dem Sie Ihr Vertrauen schenken. Er wird mit Ihnen besprechen, wie Sie Ihre Risikofaktoren in den Griff bekommen und einen Therapieplan erstellen. Werden Sie aktiv und tun Sie etwas für Ihre Herzgesundheit! In den meisten Fällen kann durch eine gezielte Lebensstiländerung und die richtige Behandlung ein Herzinfarkt verhindert werden!
###